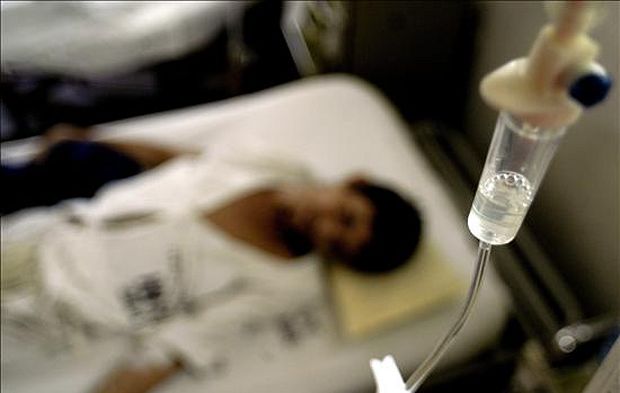
Violeta se muere. Todos lo hacemos un poco desde que nacemos, cada día, a cada instante. Pero ella sabe que el final de sus apenas cincuenta años de vida es inminente: semanas, tal vez meses, no más. La muerte es un mito lejano para la mayoría. Para Violeta, nombre ficticio de esta enferma anónima, es el fantasma que ha sumido su futuro en una negrura insondable. Ha encontrado la forma de convivir con la certeza de que el cáncer la apagará de aquí a poco. Pertenece a esa mitad de enfermos terminales que en España recibe unos buenos cuidados paliativos. Aunque suene macabro, Violeta tiene suerte.
Dolores López (nombre ficticio) también ha mirado a los ojos de la parca. Y lo ha hecho sin miedo. Padece un cáncer de mama al que resiste decidida y perdió a su marido hace tres años víctima de uno de colon. Confiesa que vivió aquel proceso «impotente y angustiada, porque no sabía cómo aliviar a quien más quería». La medicina oficial no tuvo respuesta para Carmelo, su esposo. «El médico de cabecera tenía muy buena voluntad, pero…»
Violeta y Carmelo son dos de los nombres que esconde la estadística que estima que la mitad de las 390.000 personas que mueren cada año en España lo hacen tras atravesar un estadio terminal de su enfermedad. Aproximadamente a un tercio de ellas las mata el cáncer. Todo el mundo desea morir de un modo repentino e indoloro, pero la mayoría de las veces no es así.
El morir es algo que suele acontecer despacio, que se prolonga. Y que duele. Fernando Marín, médico especialista en cuidados paliativos, recuerda que
«más que un dolor físico, lo que produce es un dolor existencial. Estamos ante un enfermo, pero sobre todo ante un ser humano que sufre».
«NOS CUESTA ASUMIR LA MUERTE. SIEMPRE ES LA MUERTE DE OTRO»
Nada hay más universal que el hecho de morir. La muerte linda con la vida y es consecuencia de ella. Son dos reversos de una misma moneda. Sin embargo, como reconoce la psicóloga Cristina Coca, «la muerte es el mayor tabú, más incluso que el sexo». Esto queda patente en los cambios en las circunstancias que rodean al óbito. Antaño la muerte era algo visible, social. Coca recuerda que hace veinte años vio morir en su casa de una aldea gallega a una anciana rodeada de su familia, niños incluidos. «De eso
hemos pasado a una muerte fría, de ciudad, donde se lleva al moribundo al hospital, donde se le ve menos». La doctora Lourdes Rexach, coordinadora de la Unidad de Cuidados Paliativos del Hospital Ramón y Cajal de Madrid, coincide en que «desde pequeños se nos enseña que la muerte es algo que debe ocultarse; antes no era así».
La muerte no gusta. Por eso se intenta ocultarla. O trivializarla en películas y videojuegos sangrientos que la despojan de todo su dramatismo. El oncólogo Antonio Sacristán es el jefe del Equipo de Soporte y Ayuda Domiciliaria del Sector Este de la Comunidad de Madrid. Para él la muerte es algo cotidiano. Visita a diario las casas de aquellos a los que ronda de cerca, luchando no contra ella, sino contra los estragos de su advenimiento. Es un médico atípico: no cura, y sus pacientes pocas veces sobreviven más allá de unas semanas, pero no por ello es menos necesario.
Sacristán cree que, pese a que la sociedad viva ignorándola, «la muerte es una realidad omnipresente. Todos viajamos en coche con el riesgo que eso conlleva, todos vemos a diario la crónica de sucesos en televisión, las matanzas en Afganistán y otros lugares. La muerte está ahí, pero construimos tópicos en torno al morir porque no lo conocemos». El modo de reaccionar más extendido ante una enfermedad de pronóstico fatal confirma que la asunción de la mortalidad es dolorosa y se elude tanto como sea posible. «La mayoría de los pacientes recurre a la negación de su enfermedad como un manto protector frente al sufrimiento y muchas veces ese manto se mantiene hasta el desenlace», explica Sacristán.
NEGAR EL DESENLACE
Ya la psiquiatra estadounidense Elizabeth Kübbler-Ross identificó la negación como un mecanismo de defensa psicológica. Incluso estando sano, en general se es reacio a la idea de que algún día se habrá de abandonar este mundo. Desde febrero de 2007 existe un Registro Nacional de Instrucciones Previas. Algo que ya antes se había implantado en muchas Comunidades Autónomas españolas para que los ciudadanos puedan dejar constancia de qué tratamientos están dispuestos a tolerar en el supuesto de que una enfermedad los postrara hasta el punto de impedirles expresarlo por sí mismos, pero muy poca gente lo hace: «Muy pocos de los pacientes que nosotros atendemos han registrado un documento de instrucciones previas», dice Sacristán. La doctora Rexach corrobora esta impresión y vaticina que «hasta que la sociedad se mentalice y empiece a hacer uso de este recurso pasará tiempo». El tabú pesa mucho.
Dejar de existir es una eventualidad en la que no se quiere pensar. El doctor Eduardo Clavé, experto en Bioética del Hospital Universitario Donostia, lo atribuye a que «la muerte es una realidad que nos cuesta asumir y que hemos desterrado de nuestras vidas tan solo mirando hacia otro lado. La muerte siempre es la muerte de otro. No reflexionamos en torno a ella por no enfrentarnos al vértigo del vacío y la soledad». Si alguna vez dejamos de esquivarlo y le damos vueltas a nuestro seguro destino, la reacción frecuente es de rabia, de impotencia.
Incluso genios ilustres del pasado no encontraron otro recurso que el pataleo. Miguel de Unamuno escribió: «Con razón o contra ella, no me da la gana de morirme. Y cuando al fin me muera, no me habré muerto yo, sino que me habrá matado el destino humano. Yo no dimito de la vida; se me destituirá de ella». Don Miguel, muy a su pesar, hace ya tiempo que fue «destituido». Naturalmente.
CUIDADOS PALIATIVOS
Esta arraigada aversión a la muerte explica en parte la respuesta torpe e insuficiente que todavía con frecuencia los médicos dan a aquellos enfermos a los que ya no pueden sanar. La doctora Rexach cuenta que «lo que se enseña en las facultades es a curar. Nadie plantea que no siempre es posible, con lo que a veces los residentes jóvenes se frustran cuando esto sucede y desarrollan cierto rechazo hacia estos pacientes». La cultura occidental contemporánea se ha construido sobre la base de la omnipotencia de la razón y el conocimiento científico, y sufre cuando constata que estas armas que considera infalibles fracasan ante la ineluctable finitud de la vida humana. No se admite que la muerte, antes que un fracaso de la medicina, es una consecuencia de la vida. El hombre del siglo XXI, capaz de explorar el espacio o modificar genéticamente animales y plantas, sufre al comprobar que perece igual que lo hacían sus ancestros que cazaban a pedradas.
El doctor Sacristán sostiene que «en demasiados casos la medicina se obstina en curar». Este noble pero a veces errado empeño se remonta a sus más remotos orígenes.
El compromiso de aliviar los padecimientos de aquellos para los que no existe remedio es mucho más reciente. Fue la británica Cicely Saunders, pionera de la medicina paliativa, la que a partir de 1967 hizo ver la urgencia de ofrecer a los moribundos un tratamiento que mitigara su dolor. Saunders, a quien muchos seguirían después, tenía un mensaje tan cálido como nítido para los pacientes desahuciados: «Usted nos importa hasta el último momento de su vida».
Aunque aún queda mucho por hacer, la medicina paliativa se asienta poco a poco. El prestigioso bieticista David Callahan afirmó que «tanto como curar enfermedades, el principal reto de la medicina en el siglo XXI es conseguir que las personas mueran en paz». En España se avanza con dificultad en esta materia. Hasta el verano de 2007 no se elaboró una Estrategia Nacional de Cuidados Paliativos y la delicada situación presupuestaria actual dificulta progresar en su aplicación.
Los expertos coinciden en que las carencias siguen siendo muchas, pero discrepan en la solución. Para Fernando Marín, «no se entiende cómo no se crean más unidades específicas de cuidados paliativos, cuando está demostrado que cuestan poco y ayudan mucho». Sacristán, por su parte, piensa que «cualquier médico puede si se le forma adecuadamente dispensar cuidados paliativos». Para este especialista, más que la creación de unidades específicas, «lo que se requiere es que la práctica médica incorpore de una vez la filosofía paliativa». Sea cual sea la receta, pasa por no rehuir la cruda realidad de la muerte, por terminar con el comportamiento social más extendido, el de apartar la mirada y distraer el pensamiento ante el fin de la propia existencia, ante la insoportable incertidumbre de lo que el filósofo Fernando Savater ha llamado «extremos oscuros del ser y dejar de ser», una frontera vertiginosa a la que todos estamos llamados.
 La década en resumen: teología, con José Hutter
La década en resumen: teología, con José Hutter
 Intervalos: Disfruten de la luz
Intervalos: Disfruten de la luz
 2020, año del Brexit
2020, año del Brexit
 7 Días 1x08: Irak, aborto el LatAm y el evangelio en el trabajo
7 Días 1x08: Irak, aborto el LatAm y el evangelio en el trabajo
 Min19: Infancia, familia e iglesias
Min19: Infancia, familia e iglesias
 X Encuentro de Literatura Cristiana
X Encuentro de Literatura Cristiana
 Idea2019, en fotos
Idea2019, en fotos
 Héroes: un padre extraordinario
Héroes: un padre extraordinario
 Programa especial de Navidad en TVE
Programa especial de Navidad en TVE
 Primer Congreso sobre infancia y familia, primera ponencia
Primer Congreso sobre infancia y familia, primera ponencia

Si quieres comentar o